




|

|
 
|
  
|
〔子宮内膜症〕 |
          |
|
|
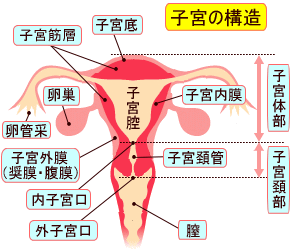
女性性器の中で重要な役割を果たす子宮は、その中心部にある「子宮腔」を子宮壁によって取り囲まれています。 |
|
子宮腔(子宮内腔)に接している「子宮内膜」に受精卵が着床して妊娠します。 |
 このように子宮以外の部位にできてしまった粘膜も、子宮外にあるとはいえ本質的には子宮粘膜なので、本来の子宮腔内で起こるのと全く同じように、女性ホルモン(エストロゲン)に依存して生育し、異常に発生した場所において、毎月増殖し、剥離出血を繰り返すことになります。 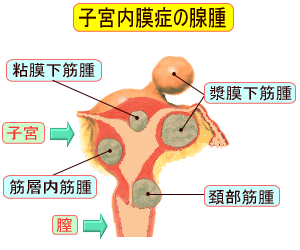 〔子宮内膜症〕で生成される粘膜は良性ではありますが、強い月経痛や腰痛、排便通、性交痛などの症状が現れます。 〔子宮内膜症〕は、不妊の原因となることもあります。 |

|

|
子宮は女性性器として重要な部分で、この内部に子宮腔(子宮内腔)という空間があって、その内部を覆っているのが子宮内膜という粘膜です。 本来、子宮内膜は子宮腔内部にだけ存在し、受精により妊娠すると、受精卵が子宮内膜上に着床し、胎児がここで育つことになります。 このように子宮内膜は、本来は子宮腔の内側だけに存在し、妊娠した場合には受精卵を着床します。 しかし、もし妊娠しない場合には、この子宮内膜は剥がれ落ち出血し、月経という現象になって失われ、新たにまた子宮内膜が生成され生育します。 次のひと月の間に妊娠しなければ、また剥がれ落ちて月経を起こすサイクルを繰り返します。 子宮内膜症は、この子宮内膜が、本来生育されるべき子宮腔内ではなく、子宮腔内以外の次のような場所の表面に芽生えてしまい増殖する病気です。
・卵巣や卵管
子宮腔内以外に芽生えた粘膜組織は、その存在する場所が子宮腔内でないにしても、あくまでも子宮内膜組織であることから、子宮腔内の子宮内膜と同様に、女性ホルモン(エストロゲン)の影響を受け、増殖もし剥離・脱落もします。 |

|

|
子宮内膜症では、子宮腔内以外の場所にできた子宮内膜組織が、女性ホルモンの周期に併せて増殖し、月経時には剥離・脱落するために、出血した血液は逃げ場を失い組織間に貯留してしまいます。 子宮内膜症は、子宮内膜組織が出現した場所や状態により、いくつかの種類に分類され、種類により痛みなどの症状も異なり、その程度には個人差もあります。
子宮内膜組織が出現する場所により、現れる現象は上記の通りですが、これらにより引き起こされる症状には多くのものがあります。
|

|

|
子宮内膜症の発生原因には多くの仮説があります。現時点では定説として認められたものは存在しませんが、一番有力な仮説とされているのは「子宮内膜逆流説」と呼ばれる説です。 月経が始まると、子宮内膜が剥がれて子宮から膣へと排出されるのが正常な姿です。 このとき、子宮内膜の一部が逆流して卵管を通過して卵巣や腹部臓器にばらまかれ、そこで増殖するという説です。 |
||||||||||||||||
子宮内膜症の原因に対する有力な説はあるものの、現時点では諸説があり真の原因ははっきりしていません。ここではそれぞれの説を簡単にご紹介します。
|

|

|
子宮内膜症の検査は、次のような検査などを組み合わせてで行います。
・問診
後天性月経困難症が見られるようなら子宮内膜症の疑いが強くなります。 |
|
子宮内膜症の疑いがあるかどうかを掴むために、問診を行います。 問診の結果、子宮内膜症の疑いが強くなれば、内診などの検査に進むことになります。 |
|
子宮内膜症の触診での診断は「双合診」という検査方法で行われます。 通常、この方法は産婦人科では「内診」と呼ばれている診断方法です。 内診の診断に要する時間はほんの1~2分間程度で、特別な苦痛はありません。 患者は仰向けになって両脚を大きく開いた姿勢をとります。 医師は一方の手に手術用の薄手の手袋を着用し、指を患者の膣内奥深くに挿入し、もう一方の手を患者の下腹壁上におきます。 内臓器を前後左右上下に挟みながら、子宮や卵巣、膣などの各部の腫れや硬さ、弾力性などを、患者と医師とで自覚的、他覚的に診断する方法です。 内診では、子宮の後方のダグラス窩に硬結(しこり)がないか、圧痛があるか、あるいは卵巣が腫れていないか等が分かります。 子宮内膜症がある程度進行した段階であれば、この内診でほぼ診断がつきます。 必要がある場合には、膣内ではなく肛門から直腸内に手指を挿入して、子宮後部の病巣や卵巣の腫れを確認する方法も行われます。 問診で確認された症状からすれば、子宮内膜症の疑いが強くても内診では異常の見つからない人も多数います。 そのような場合には血液検査やCT、MRIなどの検査により確認していきます。 尚、膣内に手指を挿入することが好ましくない場合などでは、膣内ではなく、肛門から直腸内に手指を挿入する直腸診のみを行います。 |
|
子宮内膜症が卵巣にでき、チョコレート嚢胞と呼ばれる血液が溜まった状態を診断するのに有効な方法で、卵巣のチョコレート嚢胞や癒着も診断します。 |
|
CT断層撮影法も超音波断層法と同様な検査が行えます。全体像をみることができます。 |
|
MRI核磁気共鳴法では、卵巣内にできたチョコレート嚢胞の診断に有効な方法です。 |
|
超音波断層検査などで原因が分からず、しかし子宮内膜症の自覚症状がある場合は、血液検査により血液中の「CA-125」という腫瘍マーカーの検査を行います。 CA-125の値が高い場合は、子宮内膜症がある程度進行した段階であり、チョコレート嚢胞の疑いが高くなります。 しかし、この値が正常値であったとしても、子宮内膜症を否定しきることはできません。 |
|
腹腔鏡検査は、腹腔鏡と呼ばれる内視鏡を、おへその直下から挿入し骨盤内を直接観察する検査です。 腹腔鏡検査は、実際に子宮内膜症があるかどうかを調べたり、病巣がある場合にはそれがどの程度の大きさか、拡がり方はどうかなどを観察します。 この方法は、子宮内膜症を直接的に観察して診断する方法なので、最も信頼できる方法です。 腹腔鏡による検査は、骨盤内に腹腔鏡を直接挿入する手術であり、入院の上、全身麻酔で行うため、患者にとって負担の大きい検査方法です。 通常、子宮内膜症の診断は腹腔鏡以外の方法で確定診断できるので、腹腔鏡による方法は、どうしてもそれが必要な場合に限って行われます。 内膜症が相当進行していて、薬物療法などでは十分な治療ができないときなどに行われます。 腹腔鏡検査では、内視鏡の先端にメスを取り付けて、内膜症を切除するなどのことも出来る点はメリットではあります。 |

|

|
子宮内膜症の治療方法には、三種類があります。
・待機療法
どの療法を行うかは、ご自分の症状や年齢、将来子供が欲しいかどうかなどによって選択することができます。 |
||||||||||||||
症状が軽度と考えられる子宮内膜症では、病院での定期的な検査を受ける他は特別な治療をすることなく経過観察し、これを待機療法と呼んでいます。 本来は、定期的な診断時に、触診や超音波診断、血液検査、CT診断などにより子宮内膜症の進行状態を把握して、症状がひどくなるようなら手術も含めて適切な処置をすべきですが、現時点において日本では重症度を判定する明確な診断基準が存在していません。 これに対してアメリカでは、「改定米国生殖医学分類システム1996」という診断基準があって、これに基づく診断と治療方針が定まっているようです。 米国基準では、子宮内膜症の症状や転移の状態などに応じてポイントが割り当てられ、ポイントの合計により症状ステージを、微症から重症までの四つに割り振ります。
・Stage I:微症
待機療法が適応されるのは、症状ステージが「I:微症」か「Ⅱ:軽度」に対する患者と考えればよいでしょう。 |
||||||||||||||
子宮内膜症の症状がある程度進行している患者に対しては薬物療法が必要です。 薬物療法では、あくまでも症状を緩和したり、病変の縮退を目的とするもので完全根絶は不可能です。 症状の緩和には対症療法としての「鎮痛剤」などが使用されます。 また、病変の縮退を目的とするものは基本的に「ホルモン療法」となり多くの種類の医薬があります。
|
||||||||||||||
子宮内膜症の外科療法には「腹腔鏡下手術」「卵巣チョコレート嚢胞アルコール固定術」および「卵巣チョコレート嚢胞摘出術」という三つの手術療法があります。 薬物療法では治療が困難なかなり進行した子宮内膜症は手術療法が適していて、根治療法ともなります。
|

|